| 日本リハビリテーション医学会社会保険等委員会 | |
| 担当理事 | 石田 暉 |
| 委員長 | 田中宏太佳 |
| 委 員 | 畑野栄治(担当),岡川敏郎,梅津祐一,尾花正義,高橋紳一,江端広樹,椎野泰明,赤星和人 |
まえがき
わが国は国民皆保険制度を基本としており,医療従事者は保険診療を知らずして日常業務を行うことはできません.そのなかで,平成16年4月に大幅な診療報酬改訂が行われました.その内容を盛り込み,リハビリテーション医療にかかわる医師が保険診療を適切かつ円滑に行う一助となるよう保険診療の入門書を作成しました.I. 保険診療のしくみ
医療に対するわが国の支払い制度表の医療保険,老人医療に該当する部分がここで扱う「保険診療」に相当する.
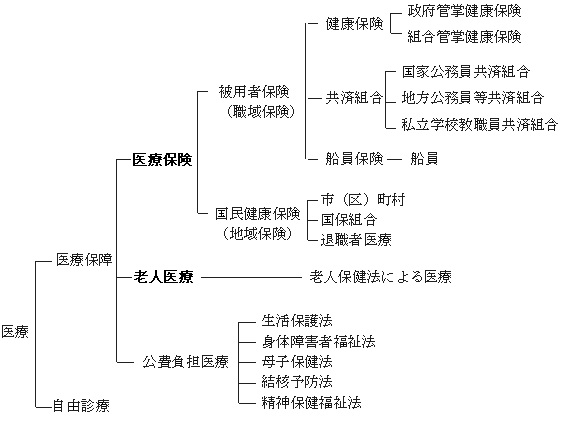 |
| (文献1より引用,一部改変) |
保険診療を行う際の条件は
法に規定された範囲内で,保険に加入した被保険者が,保険医療機関において保険医に診療を受けることで,最低限守るべき具体的な診療内容は「療養担当規則」に記されている.なお,医療機関は保険医療機関の指定を受けなければならず,医師は保険医の登録をあらかじめ行わなければならない.
ここでいう「法」には,健康保険法,医師法,医療法,薬事法がある.
療養担当規則(正式名:保険医療機関及び保険医療養担当規則)
健康保険法に基づいて定められた省令で,保険診療を行う上での基本的な方針が示されている.(第1章,第2章全文掲載).
| 1. 療養の給付の範囲(第1条) 診察,薬剤又は治療材料の支給,処置・手術その他の治療,居宅における療養上の管理及びその療養に伴う世話その他の看護,病院叉は診療所への入院及びその療養に伴う世話その他の看護,とされている. 2. 義務的事項 診療録の記載,整備,保存(完結の日から5年間)を行うこと(第8,9,22条) 他の保険医療機関からの照会に適切に対応すること(第2条の2) 専門外の場合は転医または対診を行うこと(第16条) 処方は,厚生労働大臣の定める医薬品であること,予見できる期間の投与にとどめること,薬局からの疑義照会に適切に対応すること(第20,23条) 3. 禁止事項 特定の保険薬局への誘導(第2条の5) 特殊療法:特定承認保険医療機関において行う厚生労働大臣の承認を受けた療養を除く(第18条) 健康診断(第20条の1) 研究目的の検査:治験を除く(第20条の1) 患者負担による当該医療機関従業員以外による看護(第11条の2) 無診察診療(第12条) 混合診療:高度先進医療などを除く(第5条) 濃厚診療(第20条) |
II. 基本診療料と特掲診療料
保険診療の枠組み診療報酬は,
基本診療料+特掲診療料+介護老人保健施設入所者に係る診療料
の合計点数に10円を乗じたものである.
診療報酬の項目(下線は本マニュアルでとりあげたもの)
| 基本診療料 初・再診料 入院料(入院基本料,入院基本料等加算,特定入院料など) 特掲診療料 指導管理等 在宅医療 検査 画像診断 投薬 注射 リハビリテーション 処置 手術 麻酔 放射線治療 |
1. 基本診療料
基本診療料は,初・再診料,入院基本料などにあたるが,基本的な診療行為もその費用のなかに含まれている.簡単な検査(血圧測定など),簡単な処置(入院の場合の皮下,筋肉,静脈注射手技),簡単な物理療法などがそれに該当する.
1) 初診料
同一の保険医療機関においては1回に限り算定する.初診料は,病院255点,診療所274点であり,病院においては紹介患者加算が算定できる(点数は,当該医療機関の紹介率による施設基準により40〜400点で段階付けされている).
2) 再診料
診療所および病床200床未満の病院と病床200床以上の病院との間で算定方法が異なる.
a) 診療所および病床200床未満の病院
| 月の1回目の受診 | |
| 病 院 | 58点 |
| 診療所 | 73点 |
●休日は190点,深夜については420点の加算あり
●外来管理加算 52点
慢性疼痛管理,別に厚生労働大臣が定める検査*1,リハビリテーション,精神科専門療法,処置,手術,麻酔,および放射線治療を行わず,計画的な医学管理を行った場合に算定
| *1超音波検査等,脳波検査等,神経・筋検査,耳鼻咽喉科学的検査,眼科学的検査,負荷試験等,ラジオアイソトープを用いた諸検査,内視鏡検査 |
初診料を算定しない月において治療計画に基づき継続して再診を行った場合,月1回に限り算定
b) 病床200床以上の病院
「外来診療料」として72点を算定する
●次の検査,処置は外来診療料に含まれる
尿中一般物質定性半定量検査,尿中特殊物質定性定量検査,尿沈渣顕微鏡検査,糞便検査については潜血反応検査など15項目,血液形態・機能検査においては赤血球沈降速度測定,末梢血液一般検査,末梢血液像など計16項目
創傷処置の一部,術後創傷処置の一部,皮膚科軟膏処置の一部,膀胱洗浄,ネブライザー,介達牽引,消炎鎮痛等処置など他にも多くあり
●6歳未満の乳幼児については35点の加算あり
●休日については190点,深夜については420点の加算あり
3) 入院料
入院基本料,入院基本料等加算,特定入院料からなる.(短期滞在手術基本料に関しては省略)
過去3カ月以内に入院がある場合は入院の理由を確認する.
a) 入院基本料
入院診療計画,院内感染防止対策,医療安全管理体制,褥瘡対策を行っていないとそれぞれ所定点数から350点,5点,10点,5点を減算される.
褥瘡患者管理加算に関する基準を満たし,かつその対策がとられていると20点の加算あり.
○一般病棟入院基本料
看護配置,看護師比率,平均在院日数その他の事項につき,届け出られた基準にかかる区分に従い算定する.
14日以内,15日以上30日以内については加算,180日以上の期間は減算する.
○療養病棟入院基本料
看護配置,看護師比率,看護補助配置その他の事項につき,届け出られた基準にかかる区分に従い算定する.
検査,投薬,注射ならびに別に厚生労働大臣が定める画像診断,リハビリテーションおよび処置の費用*2は当該入院基本料に含まれる.
| *2含まれる画像診断 写真診断(単純撮影(エックス線診断料に係るものに限る)に限る) 撮影(単純撮影(エックス線診断料に係るものに限る)に限る) 含まれるリハビリテーション 理学療法(集団療法に限る)および老人理学療法(集団療法に限る) 作業療法(集団療法に限る)および老人作業療法(集団療法に限る) 言語聴覚療法(集団療法に限る) 含まれる処置 創傷処置,喀痰吸引,酸素吸引,留置カテーテル設置,介達牽引,消炎鎮痛等処置などその他に多くあり 含まれない注射薬 エリスロポエチン(人工腎臓または腹膜灌流を受けている患者のうち腎性貧血状態にあるものに対して投与された場合に限る) |
○特定機能病院入院基本料
看護配置,看護師比率,平均在院日数その他の事項につき,届け出られた基準にかかる区分に従い算定する.
一般病棟であれば,14日以内,15日以上30日以内については加算,180日以上の期間は減算する.
○障害者施設等入院基本料
障害者施設等一般病棟(児童福祉法に規定する肢体不自由児施設,重症心身障害児施設およびこれらに準ずる施設に係る一般病棟ならびに別に厚生労働大臣が定める重度の障害者(重度の意識障害者を含む),筋ジストロフィー患者または難病患者等を主として入院させる病棟*3に関する施設基準に適合しているものとして届け出た一般病棟)において看護配置,看護師比率その他の事項につき,届け出られた基準にかかる区分に従い算定する.
14日以内,15日以上30日以内については加算する.
| *3重度の肢体不自由児(者),脊髄損傷等の重度障害者,重度の意識障害者,筋ジストロフィー患者,難病患者等を概ね7割以上入院させている病棟であること |
老人における「特定患者」
90日を超える期間,同一の保険医療機関の一般病棟に入院している老人保健の患者であって,下記の状態にあたらないものについては,老人特定入院基本料として算定し,検査,投薬,注射ならびに別に厚生労働大臣が定める画像診断,リハビリテーションおよび処置*2の費用はそこに含まれる.
なお,当該患者は病院における平均在院日数の計算から除外される.
難病患者等入院診療加算を算定する患者
重症者等療養環境特別加算を算定する患者
重度の肢体不自由者,脊髄損傷等の重度障害者,重度の意識障害者,筋ジストロフィー患者および難病患者等
悪性新生物に対する治療(重篤な副作用の恐れがあるもの等に限る)を実施している状態にある患者
観血的動脈圧測定を実施している状態にある患者(当該月において2日以上実施していること)
老人理学療法(I)(II)(III)または老人作業療法(I)(II)のうち個別療法を実施している状態にある患者(週3回以上実施している週が当該月において2週以上あり,かつ入院の日から180日以内であること)
ドレーン法または胸腔もしくは腹腔の洗浄を施行している患者
頻回に喀痰吸引を施行している状態にある患者
人工呼吸器を使用している状態にある患者
人工腎臓または血漿交換療法を実施している状態にある患者
全身麻酔その他これに準ずる麻酔を用いる手術を実施し,当該疾病に係る治療を継続している状態にある患者(手術を実施した日より30日以内)
b) 入院基本料等加算
○入院時医学管理加算
1日につき60点
病院の一般病棟に対する医師の配置数と入院外来患者比率を指標とする加算である.別に定められた施設基準に適合していると届け出られた場合につき,14日を限度として加算する.
○紹介外来加算・紹介外来特別加算
紹介外来加算
特定機能病院以外 100点,特定機能病院 140点
許可病床数200床以上の病院の一般病棟に対する紹介を指標とする加算である.
別に定められた施設基準に適合していると届け出られた場合につき,14日を限度として加算する.
紹介外来特別加算 50点
紹介外来加算を算定できる病院の一般病棟に対する入院外来患者比率を指標とするさらなる加算である.
別に定められた施設基準に適合していると届け出られた場合につき,14日を限度として加算する.
○診療録管理体制加算
入院初日に30点
1名以上の専任の診療記録管理者の配置その他の診療録管理体制を整え,現に患者に対し診療情報を提供している保険医療機関への加算.施設基準の届け出が必要.
○乳幼児加算・幼児加算
○難病等特別入院診療加算
難病患者等入院診療加算 1日につき250点
対象疾患の名称
多発性硬化症,重症筋無力症,スモン,筋萎縮性側索硬化症,脊髄小脳変性症,ハンチントン病,パーキンソン病関連疾患(進行性核上性麻痺,パーキンソン病など),多系統萎縮症(シャイ・ドレーガー症候群など),プリオン病,亜急性硬化性全脳炎,メチシリン耐性ブドウ球菌感染症(開胸心手術または直腸悪性腫瘍手術の後に発症したものに限る),後天性免疫不全症候群(HIV感染を含む),多剤耐性結核
対象となる状態
多剤耐性結核以外の疾患を主病とする患者にあっては,当該疾患を原因として日常生活動作に著しい支障をきたしている状態.パーキンソン病についてはホーエン・ヤールの重症度分類がステージ3以上であって生活機能症度がII度またはIII度の状態に限る.
○特殊疾患入院施設管理加算
1日につき350点
重度の肢体不自由児(者),脊髄損傷等の重度障害者,重度の意識障害者,筋ジストロフィー患者,神経難病患者等を主として入院させる障害者施設等一般病棟等その他の病棟において算定する.病棟に関する施設基準の届け出が必要.
○超重症児(者)入院診療加算(1日につき300点)・準超重症児(者)入院診療加算(1日につき100点)
○新生児入院診療加算(1日につき750点)
○看護配置加算,看護補助加算など
(省略)
c) 特定入院料
○特殊疾患入院医療管理料
1日につき1980点
人工呼吸器を使用している場合1日につき600点を加算
当該病室の入院患者数の概ね8割以上が,脊髄損傷等の重度障害者,重度の意識障害者,筋ジストロフィー患者または神経難病患者である.病室に関する施設基準に適合しているものとして届け出が必要.
○回復期リハビリテーション病棟入院料
1日につき1680点(当該病棟に入院した日から起算して180日を限度として算定する)
脳血管疾患または大腿骨頸部骨折等の患者に対して,ADL能力の向上による寝たきりの防止と家庭復帰を目的としたリハビリテーションプログラムを医師,看護師,理学療法士,作業療法士等が共同して作成し,これに基づくリハビリテーションを集中的に行うための病棟であり,回復期リハビリテーションを要する状態の患者*4が常時8割以上入院している病棟をいう.診療に係る費用はリハビリテーションの費用並びに臨床研修病院入院診療加算と地域加算を除き,回復期リハビリテーション病棟入院料に含まれる.病棟に関する施設基準の届け出が必要.
| *4回復期リハビリテーションを要する状態の患者 脳血管疾患,脊髄損傷等の発症後3カ月以内の状態 大腿骨頸部,下肢または骨盤等の骨折の発症後3カ月以内の状態 外科手術または肺炎等の治療時の安静により生じた廃用症候群を有しており,手術後または発症後3カ月以内の状態 前3項に準ずる状態 |
2. 特掲診療料
基本診療料として払うことが妥当でない特別な診療行為に対して,個別的に評価し,個々に点数を設定し,それぞれにその費用を算定する.特掲診療料に掲げられている診療行為を行った場合は,特に規定されている場合を除き,基本診療料と特掲診療料をあわせて算定する.
a) 指導管理等
○特定疾患療養指導料
診療所 225点,100床未満の病院 147点,100床以上200床未満の病院 87点
診療所および許可病床数が200床未満の病院において算定可能
別に厚生労働大臣が定める疾患を主病とする患者に対して,治療計画に基づき,服薬,運動,栄養等の療養上の指導を行った場合に月2回に限り算定する.入院中ならびに退院して1カ月以内に行った指導は入院基本料に含まれる.
○特定薬剤治療管理料 470点
下記のものに対して投与薬剤の血中濃度を測定し,その結果に基づき当該薬剤の投与量を精密に管理した場合,月1回に限り算定する.
薬剤の血中濃度,治療計画の要点を診療録に記載する.
心疾患患者であってジギタリス製剤を投与しているもの
てんかん患者であって抗てんかん剤を投与しているもの
気管支喘息,喘息性(様)気管支炎,慢性気管支炎または肺気腫の患者であってテオフィリン製剤を投与しているもの
不整脈の患者に対して不整脈用剤を継続的に投与しているもの
若年性関節リウマチ,リウマチ熱または慢性関節リウマチの患者であってサリチル酸系製剤を継続的に投与しているもの
など(抜粋)
特定薬剤治療管理料を算定できる不整脈用剤
(省略)
てんかん患者であって,2種類以上の抗てんかん剤を投与している者について,同一暦月に血中の複数の抗てんかん剤の濃度を測定し,その測定結果に基づいて個々の投与量を精密に管理した場合は,当該月においては2回に限り所定点数を算定できる.
○てんかん指導料 250点
小児科,神経科,神経内科,精神科,脳神経外科または心療内科を標榜する保険医療機関において,当該標榜心療科の専任の医師がてんかん(外傷性を含む)の患者であって入院中以外のものまたはその家族に対して,治療計画に基づき療養上必要な指導を行った場合に,月1回に限り算定する.
診療計画および診療内容の要点を診療録に記載する.
○難病外来指導管理料 250点
入院中の患者以外の患者であって別に厚生労働大臣が定める疾患を主病とするものに対して,計画的な医学管理を継続して行い,かつ,治療計画に基づき療養上必要な指導を行った場合に,月1回に限り算定する.
診療計画および診療内容の要点を診療録に記載する.
難病外来指導管理料の対象疾患
(省略)
○外来栄養食事指導料 130点
別に厚生労働大臣が定める特別食を医師が必要と認めた者等に対し,管理栄養士が医師の指示せんに基づき,栄養指導せんを交付し,概ね15分以上指導した場合に算定する.初回の指導を行った月には月2回,その他の月は月1回を限度とする.
医師は,診療録に管理栄養士への指示事項を記載する.
○入院栄養食事指導料 130点
入院中の患者に対するもので外来栄養食事指導料と同様.
入院中2回を限度として算定する.ただし,1週間に1回を限度とする.
○集団栄養食事指導料 80点
別に厚生労働大臣が定める特別食を医師が必要と認めた者等に対し,管理栄養士が医師の指示せんに基づき,複数の患者を対象に指導した場合に算定する.月1回に限り,算定し入院中の患者については,入院期間中に2回を限度とする.
1回の指導における患者の人数は15名以下,指導時間は40分を超えるものとする.
○在宅療養指導料 170点
在宅療養指導管理料を算定している患者または入院中の患者以外の患者であって器具(人工肛門,人工膀胱,気管カニューレ,留置カテーテル,ドレーン等)を装着しており,その管理に配慮を要する患者に対して指導を行った場合に,初回の指導を行った月にあっては月2回に限り,その他の月にあっては月1回に限り算定する.
保健師または看護師が個別に30分以上療養上の指導を行った場合に算定できる.患家において行った場合には算定できない.
医師は診療録に保健師または看護師への指示事項を記載する.
保健師または看護師は,患者ごとに療養指導記録を作成する.
○慢性疼痛疾患管理料 130点
診療所において,入院中以外の患者について算定する.変形性膝関節症,筋・筋膜性腰痛症等の疼痛を主病とし,疼痛による運動制限を改善する等の目的でマッサージまたは器具等による療法を行った場合に算定することができる.消炎鎮痛処置,理学療法(IV)の費用は所定点数に含まれる.
○退院指導料 300点
入院期間が1月を超え,退院して家庭等に復帰する患者またはその家族に対して,医師,看護師等が共同して,退院後に必要となる保健医療サービスまたは福祉サービス等に関する計画を策定し,当該計画に基づき必要な指導を行った場合に,入院中1回に限り算定する.
医師が説明・指導を行う.別紙様式あり.説明に用いた文書は,患者またはその家族に交付すると共に,その写しを診療録に貼付する.
○退院時リハビリテーション指導料 300点
患者の退院時に当該患者またはその家族に対して,退院後の居宅における基本的動作能力もしくは応用的動作能力または社会適応能力の回復を図るための訓練について必要な指導を行った場合に算定する.退院日に1回に限り算定する.
入院中主として医学的管理を行った医師またはリハビリテーションを担当した医師が指導を行った場合に算定する.
なお,医師の指示を受けて,保険医療機関の理学療法士または作業療法士が保健師,看護師,医療ソーシャルワーカー,精神保健福祉士とともに指導を行った場合にも算定できる.
指導(または指示)内容の要点を診療録等に記載する.
○退院時共同指導料 150点
入院中の患者またはその家族に対して,医師,看護師等が,退院後の居宅における療養上必要な指導を,訪問看護ステーションの看護師等と共同で行った場合に,入院中1回に限り算定する.
医師の指示を受けて,当該保険医療機関の理学療法士または作業療法士,保健師,看護師,栄養士等が訪問看護ステーションの看護師等と共同で指導を行った場合にも算定できる.
指導内容の要点を診療録等に記載する.
○退院前訪問指導料 360点
入院期間が1月を超えると見込まれる患者の退院に先立って患家を訪問し,当該患者または家族に対して退院後の療養上の指導を行った場合に,当該入院中1回(入院後早期(入院後14日以内)に退院前訪問指導の必要があると認められた場合は2回)に限り算定する.
指導に要した交通費は患家の負担とする
医師の指示を受けて,当該保険医療機関の理学療法士または作業療法士,保健師,看護師等が訪問し指導を行った場合にも算定できる.
指導内容の要点を診療録等に記載する.
○薬剤管理指導料 350点
当該病院の薬剤師が,医師の同意を得て薬剤管理指導記録に基づき,直接服薬指導を行った場合に週1回に限り算定できる.月4回を限度とする.
b) 在宅医療
在宅患者診療・指導料+在宅療養指導管理料+薬剤料+特定保険医療材料料の合算により算定する
在宅患者診療・指導料
いずれか1つを算定した日においては,他のものを算定できない.
○往診料 650点
○在宅患者訪問診療料 830点
居宅で療養を行っており,疾病,傷病のため通院による療養が困難なものが算定の対象.週3回を限度とするが次に掲げる患者についてはこの限りではない.
末期の悪性腫瘍,多発性硬化症,重症筋無力症,スモン,筋萎縮性側索硬化症,脊髄小脳変性症,ハンチントン病,進行性筋ジストロフィー症,パーキンソン病関連疾患(進行性核上麻痺,パーキンソン病ほか),多系統萎縮症(シャイ・ドレーガー症候群など),プリオン病,亜急性硬化性全脳炎,後天性免疫不全症候群,頸髄損傷の患者または人工呼吸器を装着している患者
○在宅時医学管理料 3360点
施設基準に適合しているとして届け出をした医療機関において,居宅で療養を行っており通院による療養が困難なものに対し,計画的な医学管理のもとに週1回程度以上の定期的な訪問診療を行っている場合
月1回に限り算定
○在宅訪問リハビリテーション指導管理料 530点
居宅で療養を行っており通院による療養が困難なものに対し,診療に基づき,計画的な医学管理を継続して行い,かつ,当該診療を行った保険医療機関の理学療法士,作業療法士または言語聴覚士を訪問させてリハビリテーションの観点から療養上必要な指導を行わせた場合に,患者1人につき週3回に限り算定する.
医師の診療のあった日から1月以内.
他の医療機関にて在宅訪問リハビリテーション指導管理料を算定している患者,介護老人保健施設において通所リハビリテーションを受けている患者においては算定できない.
在宅療養指導管理料
月1回のみ算定可能である.
○退院前在宅療養指導管理料 120点
入院中の患者が在宅療養に備えて一時的に外泊するに当たり,当該在宅療養に関する指導管理を行った場合に算定する.
○在宅自己注射指導管理料 820点
○在宅成分栄養経管栄養法指導管理料 2500点
栄養素の成分の明らかなもの(アミノ酸,ジペプチドまたはトリペプチドを主なタンパク源とし未消化態タンパクを含まないもの)を使用する場合に限る.
○在宅自己導尿指導管理料 1800点
カテーテルの費用は所定点数に含まれる.
間歇導尿用ディスポーザブルカテーテルを使用した場合は600点を加算する.
○在宅人工呼吸指導管理料 2800点
○在宅寝たきり患者処置指導管理料 1050点
在宅における創傷処置等の処置を行っている入院中以外の患者であって,現に寝たきりまたはこれに準ずる状態にあるものに対して,当該処置に関する指導管理を行った場合
これらの処置を家族等患者の看護にあたるものが行う.
処置とは,創傷処置(気管内ディスポーザブルカテーテル交換を含む),皮膚科軟膏処置,留置カテーテル設置,膀胱洗浄,導尿,鼻腔栄養,ストーマ処置,喀痰吸引,消炎鎮痛等処置をいう.
c) リハビリテーション
リハビリテーション料は,施設基準により単価が異なること,患者1人あたり,療法士1人あたりの1日の算定限度が定められていることが特徴である.
リハビリテーションの実施にあたっては,全ての患者の機能訓練の内容の要点および実施時刻(開始時刻と終了時刻)の記録を診療録等に記載する.
理学療法(作業療法,言語聴覚療法)の実施にあたっては,医師は定期的な運動機能検査(作業能力検査,言語聴覚機能に係る検査)をもとに,理学療法(作業療法,言語聴覚療法)の効果判定を行い,理学療法(作業療法,言語聴覚療法)実施計画を作成する必要がある.理学療法(作業療法,言語聴覚療法)を実施する場合には,開始時およびその後3カ月に1回以上患者に対して当該理学療法(作業療法,言語聴覚療法)実施計画の内容を説明し,その要点を診療録に記載する.
理学療法,作業療法,言語聴覚療法については,患者1人につき1日合計4単位(別に厚生労働大臣の定める患者*5については1日合計6単位)に限り算定する.
| *5別に厚生労働大臣の定める患者 回復期リハビリテーション病棟入院料を算定する患者 早期リハビリテーション加算を算定する患者 外来移行加算を算定する患者 |
「個別療法」は1人の理学療法士(作業療法士,言語聴覚士)が1人の患者に対して重点的に個別的訓練を行う必要があると認められる場合であって,理学療法士(作業療法士,言語聴覚士)と患者が1対1で20分以上行った場合に算定し,実施単位数は理学療法士(作業療法士,言語聴覚士)1人につき18単位を限度とする.
「集団療法」は1人の理学療法士(作業療法士,言語聴覚士)が複数の患者に対して訓練を行うことができる程度の症状の患者について,理学療法士(作業療法士,言語聴覚士)の直接監視のもとに複数の患者に対して行った場合に算定し,実施単位数は理学療法士(作業療法士,言語聴覚士)あたり1日のべ54単位を限度とする.
個別療法については患者1人につき1日3単位に限り算定するものとし,別に厚生労働大臣が定める患者*5以外の患者に対し,1月に合計11単位以上行った場合には11単位目以降のものについては,所定点数の100分の70に相当する点数により算定する.
集団療法については,患者1人につき1日2単位かつ,1月合計8単位に限り算定する.ただし,急性発症した脳血管疾患等の疾患の患者であって発症後180日以内のものについては,1日2単位,かつ,1月に合計12単位に限り算定する.
| 1単位あたりのリハビリテーション料 | ||||
| 個別療法 | 集団療法 | |||
| 理学療法(I) | 作業療法(I) | 言語聴覚療法(I) | 250点 | 100点 |
| 理学療法(II) | 作業療法(II) | 言語聴覚療法(II) | 180点 | 80点 |
| 理学療法(III) | 100点 | 40点 | ||
| 理学療法(IV) | 50点 | 35点 | ||
早期リハビリテーション加算
急性発症した脳血管疾患等の疾患の患者*6に対して,リハビリテーション計画(別紙様式)を作成し,当該リハビリテーション計画に基づき理学療法(I),理学療法(II),作業療法(I),作業療法(II)を行った場合は,以下の区分に応じ加算される.
なお15歳未満の患者については,次の点数の100分の200が加算される.
発症後14日以内(1単位につき)100点
発症後15日以上30日以内の期間に行われた場合(1単位につき)80点
発症後31日以上90日以内の期間に行われた場合(1単位につき)30点
| *6急性発症した脳血管疾患等の疾患の患者 脳血管疾患,脊髄損傷等の脳・脊髄(中枢神経)外傷,大腿骨頸部骨折,下肢・骨盤等の骨折,上肢骨折または開腹術・開胸術後の患者,脳腫瘍などの開頭手術後,急性発症した脳炎・ギランバレーなどの神経筋疾患,高次脳機能障害,脳性麻痺,四肢(手部・足部を含む.)の骨折・切断・離断・腱損傷,脊髄・肩甲骨・関節の手術後,四肢の熱傷(II度の熱傷では体表面積15%以上,III度の熱傷では10%以上),気道熱傷を伴う熱傷,多発外傷,植皮術後及び15歳未満の先天性股関節脱臼症の手術後であり,理学療法が必要と認められる患者をいう. |
外来移行加算(老人のみ)50点
当該保険医療機関または他の保険医療機関において早期リハビリテーション加算を算定した患者であって,入院中の患者以外の患者に対し,診療に基づきリハビリテーション計画を策定し,当該計画に基づき老人理学療法(I)(II)または老人作業療法(I) (II)の個別療法を算定した場合に,退院後2月に限り算定する.
リハビリテーション総合計画評価料 480点
理学療法(I),作業療法(I)に係る施設基準に適合しているものとして届け出を行った保険医療機関において,医師,看護師,理学療法士,作業療法士等が共同してリハビリテーション計画(別紙様式)を策定し,理学療法,作業療法を算定した場合には,入院中の患者については入院初月,ならびに当該月から起算して2月,3月,6月の各月に限り,入院中以外の患者については当該理学療法または作業療法を最初に実施した月ならびに当該月から起算して2月,3月,6月の各月に限り,それぞれ1月に1回を限度として算定する.
摂食機能療法 185点
摂食機能障害者(発達遅滞,顎切除および舌切除の手術または脳血管疾患等による後遺症により摂食機能障害がある者)に対して,30分以上行った場合に限り,1月に4回を限度として算定する.
医師の指示のもとに言語聴覚士または看護師等が行う嚥下訓練は摂食機能療法として算定できる.
心疾患リハビリテーション料 (1日につき)550点
施設基準に適合しているものとして届け出がなされた保険医療機関において急性心筋梗塞,狭心症,または開心術後の患者に対してリハビリテーションを行った場合に,発症後または手術後6月以内に限り算定する.
専任の医師は定期的な心機能チェックのもとに実施計画を作成し,診療録に記載する.
入院の患者以外の患者に対する当該療法は,1日あたり1時間以上,1週3回を標準とする.
| 文献 | 1) 社会保険診療研究会: 医師のための保険診療入門2004. じほう2004 2) 社会保険・老人保健診療報酬. 医科点数表の解釈. 平成16年4月版, 社会保険研究所 |